Les infections ano-rectales sexuellement transmises sont fréquentes.
On distingue les condylomes, l’infection à Herpès simplex, la gonococcie, la chlamydiase et la syphilis.
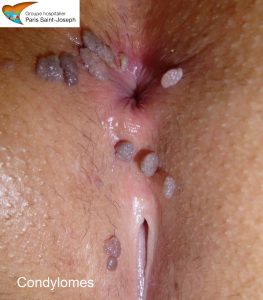
Les condylomes
Les condylomes acuminés (appelés aussi papillomes, végétations vénériennes ou plus communément crêtes de coq) sont secondaires à une affection virale par le Human Papilloma Virus (HPV).
La date de contamination est difficile à établir. En effet, la durée moyenne d’incubation des HPV est de 3 mois mais elle peut parfois atteindre plusieurs années.
La contamination se fait essentiellement par contact direct lors des rapports sexuels, notamment anaux, bien que la condylomatose ne soit pas stricto sensu une infection sexuellement transmise comme l’a montré l’augmentation de son incidence alors même que l’utilisation des préservatif avait fait régresser, voire disparaître les autres infections sexuellement transmises (syphilis, gonococcie, chlamydiase, etc…).
Le potentiel oncogène de cette infection est connu. En effet, l’HPV est retrouvé dans 80 à 100% des cancers épidermoïdes de l’anus. Le développement du cancer invasif passe habituellement par la séquence dysplasie de bas grade (néoplasie intra-épithéliale de grade 1) puis de haut grade (néoplasie intra-épithéliale de grade 2 et 3). L’infection à HPV est une étape nécessaire mais non suffisante pour le développement du cancer. Des cofacteurs de carcinogenèse ont été identifiés :
- une co-infection par le virus de l’immunodéficience humaine (VIH) (présence plus fréquente des génotypes oncogènes 16 et 18 et fréquence des localisations à l’intérieur du canal anal),
- une immuno-suppression iatrogène (greffes d’organe, chimiothérapie),
- des rapports anaux,
- des antécédents d’autres infections sexuellement transmises,
- le tabac.
Sur le plan clinique, bon nombre de patients sont porteurs asymptomatiques car l’infection HPV est souvent infraclinique ou seulement responsable de quelques lésions planes pouvant passer inaperçu. Sinon, les signes d’appel sont discrets à type de saignement, de sensation de tuméfaction et de prurit.
A l’examen, les condylomes se présentent sous la forme de lésions blanchâtres ou rosées, de petite taille, planes ou le plus souvent en relief. Ils sont en général multiples et disséminés et, parfois, ils peuvent être particulièrement extensifs. Le siège de ses lésions est d’abord et avant tout ano-génital : marge et canal anal, grande et petite lèvre, vagin et col utérin. Mais des localisations au niveau du pubis, de la verge et du méat urétral ne sont pas rares. Par contre les localisations bucco-pharyngée sont possibles mais rares.
L’évolution habituelle se fait vers l’extension des lésions en nombre et en taille responsable d’une gêne physique et psychologique. La régression spontanée des condylomes anaux est possible mais rare, sauf dans le postpartum.
En l’absence de traitement antiviral spécifiquement dirigé contre le HPV, le traitement repose essentiellement sur la destruction des lésions par électrocoagulation au bistouri électrique (cf encadré) ou par photocoagulation infrarouge. Le but du traitement est la disparition est la disparition des lésions. La congélation par azote liquide, voire l’exérèse aux ciseaux en cas de lésions peu nombreuses et de la marge anale, sont également possibles. L’Imiquimod (Aldara®) est une crème à effet immuno-modulateur, qui est utile dans le traitement des condylomes de la marge anale. Elle doit être appliquée trois fois par semaine au coucher pour une durée maximale de 16 semaines. Les cures peuvent être répétées en cas de récidive des lésions. Les effets secondaires du traitement (réactions cutanées locales) et la fréquence des récidives à l’arrêt peuvent limiter son utilisation. Les autres traitements chimiques sont moins utilisés.
A cause d’un sur-risque de cancer dans la population homosexuelle masculine infectée par le VIH, un suivi proctologique (examen clinique et anuscopie) annuel est recommandé. Ce suivi est d’autant plus justifié en cas d’antécédents de condylomes ou de néoplasie intra-épithéliale.
Un suivi proctologique est également recommandé chez les femmes traitées pour des lésions néoplasies intra-épithéliales du col utérin et chez les personnes déjà traitées pour condylomes à cause du risque important de récidive. La place de la cytologie anale et de l’anuscopie à haute résolution dans le suivi de ces patients n’est pas encore clairement établie.
A noter pour finir que l’infection à HPV chez l’homme homosexuel infecté par le VIH est associée quasiment une fois sur deux à d’autres infections sexuellement transmises.
———————– Encadré ———————–
- La destruction des condylomes par électrocoagulation au bistouri électrique.
En cas d’échec ou d’impossibilité des traitements locaux (crème ou destruction sous anesthésie locale) à cause de la taille ou de la localisation des lésions, les condylomes anaux sont alors détruits par électrocoagulation au bistouri électrique au bloc opératoire.
Les buts de la destruction de ces lésions sont de supprimer des lésions disgracieuses et de limiter les risques de contamination des partenaires sexuels.
Le risque de récidive est cependant élevé : de l’ordre de 30 % après une première intervention en l’absence d’infection par le VIH et de plus de 50 % chez les patients séropositifs pour le VIH. Plusieurs interventions peuvent donc être nécessaires pour venir à bout des condylomes et seul un suivi régulier permet d’obtenir la disparition complète des lésions.
En cas de lésions étendues, notamment à l’intérieur de l’anus, l’intervention est réalisée au bloc opératoire. Il s’agit de détruire les lésions visibles à l’aide d’un bistouri électrique. Le plus souvent, elle se déroule sous anesthésie générale mais peut être également pratiquée sous rachianesthésie, dans le cadre d’une hospitalisation ambulatoire (une demi-journée).
L’électrocoagulation crée des plaies au niveau de la peau et de l’intérieur du canal anal qui cicatrisent en 4 à 8 semaines. De fait, des douleurs peuvent survenir pendant quelques jours, essentiellement lors de la défécation. Des suintements et des saignements modérés sont également habituels et peuvent persister tant que les plaies ne sont pas cicatrisées.
La durée de l’arrêt de travail dépend du nombre de lésions réséquées mais est en général inférieur à 7 jours et il n’y a aucune contre-indication à la reprise d’une activité professionnelle.
La cicatrisation est en moyenne de quatre semaines. Aucune garantie ne peut être donnée concernant l’aspect des cicatrices.
La récidive est fréquente, parfois désespérante. Le plus souvent, les lésions peuvent être détruites sous anesthésie locale en consultation mais une nouvelle intervention est parfois nécessaire. Une surveillance régulière est donc indispensable toutes les deux à quatre semaines et dure en moyenne six mois.
Nicolas LEMARCHAND et Manuel AUBERT
———————————————-
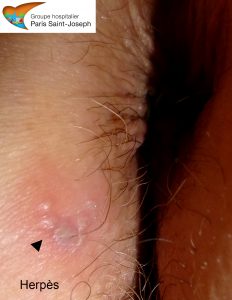
L’infection par Herpès simplex virus
L’infection ano-rectale par Herpès simplex virus (HSV) est une infection sexuellement transmise fréquente, représentant la première cause d’ulcération ano-génitale.
Le sérotype HSV-1 est prédominant au niveau de cette zone. Le virus HSV-1 se transmet par contact oro-anal et le HSV-2 par pénétration anale mais les deux types se présentent sous la même forme clinique.
La durée d’incubation varie de 4 à 21 jours.
La primo-infection est en général asymptomatique mais peut être bruyante. Elle se présente alors sous la forme d’une atteinte de la marge anale ou ano-rectale avec une éruption de vésicules initiale éphémère ayant souvent déjà disparu au moment de l’examen, puis des ulcérations douloureuses, planes, multiples, confluentes, associées à de la fièvre, une difficulté à la miction, des paresthésies au niveau de la région sacrée et des ganglions bilatéraux au niveau du pli de l’aine. Des formes sévères sont possibles, notamment en cas d’immuno-suppression.
Les récurrences sont moins symptomatiques, épargnant le rectum, voire asymptomatiques.
Le diagnostic est clinique associé à des prélèvements locaux en cas de doute.
Le traitement repose sur un antiviral (ex : valaciclovir 500 mg deux fois par jour pendant 10 jours) avec un taux de résistance faible de 1 %. Le traitement préventif se discute à partir de 3 récidives par an notamment dans la population des patients VIH.
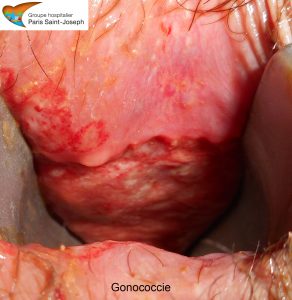
La gonococcie
La gonococcie ano-rectale est due à une infection par Neisseria gonorrhae.
Elle est actuellement en recrudescence après une décrue épidémique dans les années 80.
Cette bactérie est en général transmise par un coït anal passif mais l’auto-contamination à partir d’une atteinte vaginale est possible.
La durée d’incubation est d’environ 5 à 7 jours.
La gonococcie ano-rectale peut toucher les deux sexes mais prédomine chez les homosexuels masculins. L’atteinte ano-rectale chez la femme est très souvent associée à une atteinte uro-génitale.
Dans 2/3 des cas, l’atteinte ano-rectale est très peu symptomatique (prurit, suintements, gêne). Parfois, le tableau clinique est plus bruyant sous la forme d’une rectite purulente avec douleurs, faux besoins glaireux et/ou hémorragiques, et/ou fièvre. Des abcès anaux ont également été rapportés. L’infection non traitée peut se disséminer dans plusieurs autres organes : articulations, peau, fois, cœur, cerveau.
Le diagnostic repose sur la mise en évidence à la rectoscopie d’une rectite hémorragique minime ou de simples sécrétions de pus sur une muqueuse normale. Les prélèvements locaux à visée bactériologique permettent de confirmer le diagnostic et également de réaliser un antibiogramme nécessaire à cause de l’émergence de souches résistantes.
Le traitement anti-gonococcique recommandé en première intention est la ceftriaxone (500 mg) en injection unique intramusculaire associée à un traitement de principe anti-chlamydia. En cas d’abcès anal, une intervention chirurgicale de drainage peut être nécessaire.
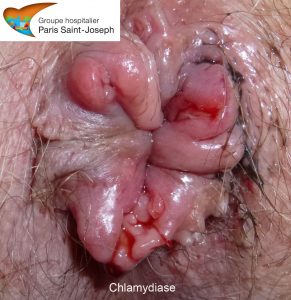
La chlamydiase
La chlamydiase ano-rectale est une infection due à une bactérie, Chlamydia trachomatis, germe intracellulaire à transmission strictement inter-humaine. Sa transmission se fait le plus souvent lors de rapports non protégés avec pénétration anale, vaginale ou buccale.
L’infection par Chlamydia trachomatis D à K donne une atteinte anale et rectale (ano-rectite) surtout congestive, parfois ulcérée. L’infection par les serovars L1, L2 et L3 est responsable de la « lymphogranulomatose vénérienne » (LGV) qui a été décrite en 1913 par Joseph Nicolas et Maurice Favre. Une épidémie de LGV sévit en Occident depuis une dizaine d’années, notamment chez les hommes homosexuels infectés par le VIH.
Le diagnostic doit être suspecté devant un terrain évocateur, la présence d’un écoulement anal abondant de glaires et de sang, de douleurs anales avec faux besoins et impériosités, d’ulcérations anales et/ou rectales et enfin des ganglions douloureux et inflammatoires du pli de l’aine (bubons).
Le diagnostic positif repose sur les prélèvements réalisés au niveau des lésions ano-rectales ou de l’écoulement ganglionnaire. Le diagnostic de LGV ne peut être confirmé que par l’identification du génotype réalisée par le Centre National de Référence (CNR) des chlamydiases à l’hôpital Pellegrin de Bordeaux.
Le traitement doit être entrepris dès que les prélèvements locaux sont réalisés. L’antibiothérapie de référence est la doxycycline (100 mg deux fois par jour pendant 21 jours). Chez la femme enceinte ou en cas d’allergie ou de contre indication aux cyclines, l’alternative thérapeutique est l’érythromycine (500 mg deux comprimés deux fois par jour pour 21 jours).
Il faut également rechercher de façon systématique une co-infection sexuellement transmise, notamment une gonococcie, une syphilis et/ou une infection par Herpès simplex virus. Une sérologie du VIH et de la syphilis doit être proposée à tous les patients. En théorie, les partenaires ayant eu des contacts dans les 30 jours qui ont précédé le début des manifestations cliniques devraient également être dépistés.
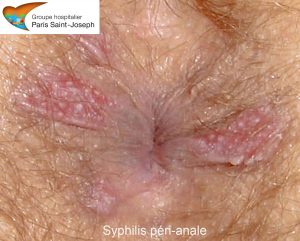
La syphilis
La syphilis est une infection sexuellement transmise secondaire à une contamination directe par contact vénérien par du Treponema pallidum (spirochète).
L’atteinte ano-rectale de la syphilis est actuellement en recrudescence depuis le début des années 2000, notamment au sein de la population des homosexuels masculins séropositifs pour le VIH.
Le diagnostic formel de syphilis est essentiellement sanguin et repose sur les sérologies qui permettent le diagnostic le plus fiable et le suivi. La mise en évidence sur les prélèvements anaux du tréponème par le microscope à fond noir est théoriquement possible mais difficile et les sérologies restent la référence.
Le traitement par injection intramusculaire unique de 2,4 millions d’unités de benzathine pénicilline G (Extencilline®) est un traitement efficace à 100 %. En cas de syphilis tardive, l’injection de pénicilline doit être renouvelée trois fois à huit jours d’intervalle. En raison d’une rupture de stock en France de cette molécule, elle est actuellement remplacée par la sigmacillina ® du laboratoire italien SigmaTau.
Nadia FATHALLAH